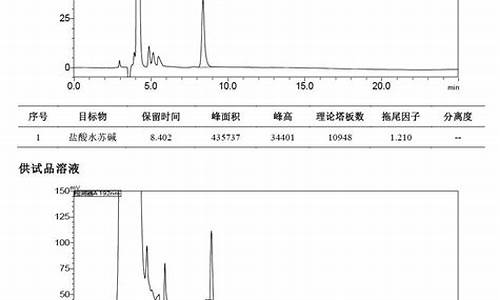
雷沙吉兰改善运动症状-雷沙吉兰的副作用及不良反应
力索是多巴胺受体激动剂,通过刺激和兴奋大脑纹状体的多巴胺受体,从而改善帕金森患者的症状,甲磺酸雷沙吉兰片是第二代单胺氧化酶抑制剂,能阻滞神经递质多巴胺的分解,两种药物作用机制不一样;力索可以全程治疗帕金森病,甲磺酸雷沙吉兰片可能有异动症的不良反应;力索不仅可以治疗患者运动症状,也可以改善帕金森病抑郁症状,安齐来只能改善帕金森病运动症状。
剂末难耐,用安齐来(甲磺酸雷沙吉兰片)
对于帕金森病药物治疗,患者比较熟悉的就是美多芭等左旋多巴类药物,初期服用美多芭对于帕金森病患者震颤、僵直等症状治疗效果非常显著,但是长期服用则效果越来越差,这种情况下部分患者只是一味的增加美多芭服用剂量,希望能够有效控制症状,但是,超剂量的服用美多芭会出现严重副反应,而司来吉兰一般做为治疗帕金森病的辅助药物,可增强和延长左旋多巴的疗效,降低左旋多巴的用量,减少外周副作用,消除长期单用左旋多巴出现的“开-关”现象。
司来吉兰与雷沙吉兰药物治疗
药理作用:司来吉兰与雷沙吉兰均为不可逆的MAO-B抑制药,通过抑制MAO-B而阻止多巴胺的降解,增加多巴胺含量,补充神经元合成多巴胺能力的不足。MAO为一种参与脑内多巴胺代谢性降解的酶,该酶受抑制后,多巴胺的传递信号增强,对帕金森病有益,也可增强左旋多巴的作用。
通过下列机制增强多巴胺能神经的功能:
(1)抑制突触前膜对多巴胺的再摄取。
(2)其代谢产物可干扰神经元对多种神经递质(去甲肾上腺素、多巴胺、5-羟色胺)的摄取,使神经递质增加,增强多巴胺能神经的功能。
司来吉兰小剂量时选择性抑制MAO-B,大剂量时对A型和B型MAO都有抑制作用,当剂量超过一日20mg时,对MAO-B的选择性抑制作用减小,可发生酪胺介导的高血压反应。雷沙吉兰和司来吉兰在体外对MAO-B的抑制作用强度相近,而在体内的抑制强度要比司来吉兰高3-15倍。
司来吉兰用法用量:
成人常规剂量,原发性帕金森病口服给药:起始剂量为一日5mg(早晨一次服用),可增至一日10mg,早晨一次服用10mg,或一次5mg,分早晨、中午2次服用。疗程依病情而定,应个体化。
司来吉兰与雷沙吉兰药物治疗建议:
1、可引起失眠,故不宜在下午或傍晚服药,可在早餐后一次服用,或分2次于早餐和午餐后服用,以减轻恶心。
2、片剂不可嚼服。
雷沙吉兰治疗帕金森病
成人常规剂量,帕金森病,口服给药
1、单药治疗:一次1mg,一日一次;
2、与左旋多巴联合治疗:起始剂量一次0.5mg,一日一次,维持剂量为0.5-1mg,一日一次;
3、肝功能不全时(child-pugh评分5-6分)可一次0.5mg,一日一次;
需要提醒的是,由于每位帕金森病患者病情及个体差异,药物类型及所服剂量需要在医生指导下进行,切不可自行给药。
雷沙吉兰治疗帕金森有效果吗
耳边传来李宗盛的老歌《寂寞难耐》,但是我想,对于帕金森病患者而言,应该是剂末难耐!
剂末现象,是帕金森病专科医生口中常挂着的一个词。它特指左旋多巴的疗效减退。什么是疗效减退?刚开始使用左旋多巴治疗时疗效极其显著,所有症状一扫而空,患者犹如痊愈。但随着时间推移,各种症状又重新浮出水面,即使不断加量也无法回到最初的巅峰疗效。这就是疗效减退。尽早识别剂末现象,及时调药,可以显著提高患者的生活质量。
面对已出现剂末现象的患者,医生通常会考虑两个问题:
第一,左旋多巴用到多少封顶?STRIDE-PD研究(图一)显示左旋多巴的日剂量最好别超过 400mg。北京天坛医院冯涛教授的横断面研究(图二)显示中国PD患者的左旋多巴安全剂量为275mg/d,按体重计算为4.2mg/kg。一旦超过安全剂量,运动波动和异动症的发生风险将大大升高。可是这么低的剂量,控制不住症状,留下的缺口由谁来补呢?必须添加其他药物。
第二,添加何种药物?左旋多巴虽然强大,但一样需要朋友。可供选择的有多巴胺受体激动剂,COMT抑制剂,MAO-B抑制剂。其中,MAO-B抑制剂 安齐来(甲磺酸雷沙吉兰片) 是不错的选择!原因如下:
和 多巴胺受体激动剂(DA) 的比较:受体激动剂不能取代左旋多巴,因为不够生理,不能刺激所有的多巴胺受体。而这种厚此薄彼的激动方式恰恰容易导致冲动控制障碍(ICD)的发生,其中如亢进、盗窃癖、痴迷,购物狂等行为会给患者和家人带来超出疾病本身的负面影响,应该极力避免。同时,体位性低血压和下肢水肿也是DA的常见不良反应。而安齐来通过对中枢胶质细胞中MAO-B酶的抑制,保护突触间隙中多巴胺,让它们发挥生理性的作用。
和 COMT抑制剂 的比较:首先,COMT抑制剂与左旋多巴合用是为了阻止左旋多巴在外周血中的降解,达不到24小时持续作用,所以不能解决分次给药造成的脉冲样刺激问题。其次,安齐来一天一次比COMT一日多次方便得多,依从性更佳!
和 司来吉兰 的比较:首先,代谢产物不同。安齐来的代谢产物是氨基印满,具有潜在神经保护作用,而司来吉兰的代谢产物是,对神经细胞有兴奋性毒性,加速神经细胞凋亡。第二,代谢通路不同。虽然两药都主要通过肝酶代谢,但安齐来仅通过CYP1A2代谢,而司来吉兰要通过4种酶,CYP2B6、CYP2C19、CYP3A4、CYP2A6。代谢酶越多的药物,发生药物相互作用的几率就越大。在患者同时服用多种药物的情况下,需要考虑的因素就越多,就越不安全。第三,对MAO-B酶活性的抑制强度不同。要达到相同程度的抑制,安齐来只需要司来吉兰十分之一的剂量。这就是为什么司来吉兰的日剂量要用到10mg,而雷沙吉兰仅需1mg的原因。
当你孤单时,你会想起谁?当你寂寞(剂末)时,你想要谁来陪?剂末难耐,用安齐来!
返回总菜单: 安齐来,安启未来!
雷沙吉兰购买
病情分析:雷沙吉兰是第二代单胺氧化酶抑制剂, 能阻滞神经递质多巴胺的分解。是治疗帕金森病一线用药之一,在治疗重度帕金森病时应配合使用左旋多巴。意见建议:是有效果的,是治疗帕金森的主要用药之一。
5-羟色胺综合征——神经科医生不可不知的用药陷阱
雷沙吉兰
英文名:rasagiline、Azilect
生产商:以色列Teva制药公司
我看到了雷沙吉兰片的相关资料,国内已经有在做临床试验,疗效好,副作用小,估计不久就会有卖了。国外好像2006年就有上市了,你想使用的话,只能去国外购买了。
从两个病例开始
CASE 1
76岁的女性患者,有10年的帕金森病史,目前服用MAO-B抑制剂雷沙吉兰1mg qd,患者近4天以来错误服用雷沙吉兰1mg qid后,出现精神异常(错乱、激越)、间断意识丧失。送入急诊后,患者心率增快,发热37.7℃,血压剧烈波动,并出现严重的情绪激动、肌强直和不同于以往PD的双侧肢体震颤,WBC 11.5×10^9/L,CK 195U/L[1]。
CASE 2
72岁的男性患者,有13年的帕金森病史,目前服用雷沙吉兰1mg qd,近期因“抑郁症”开始服用帕罗西汀20mg qd,后患者出现精神错乱,发热38.4℃,大量出汗、过度换气,以及不同于原有PD特征的四肢震颤,WBC 11×10^9/L,CK 1000IU/L[2]。
以上两个病例都被诊断为“5-羟色胺综合征”,什么是5-羟色胺综合征呢?顾名思义,是由于体内5-羟色胺过多引起的。因为5-羟色胺又名血清素(serotonin),因此很多地方又叫做血清素综合征(serotonin syndrome, SS)。
这是一种用药产生的,有可能危及生命的严重不良反应。它通常出现在用药后24h内[3],表现为精神状态改变、自主神经过度活动和神经肌肉异常的三联征[4],其中精神状态改变包括焦虑、躁动、错乱、激越等,自主神经过度活动包括发热、心动过速、出汗、呼吸急促、瞳孔散大等,神经肌肉异常包括震颤、反射亢进、肌强直、阵挛等[5]。实验室检查常可见WBC、CK升高[3]。
由于其后果的严重性,FDA曾专门发布警告,中国《帕金森病治疗指南》、《帕金森病抑郁、焦虑及精神病性障碍的诊断标准及治疗指南》也均有提及[6, 7]。
5-羟色胺综合征如何发生?
众所周知,5-羟色胺是人体内调节情绪、情感的重要神经递质。抑郁、焦虑的病人往往体内5-羟色胺水平降低,对这些病人,临床上常使用一些增加5-羟色胺水平的药物。比如,SSRIs抑制突触前膜对5-羟色胺的再摄取,SNRIs、三环类药物(TGAs)抑制对5-羟色胺、去甲肾上腺素的再摄取,这些药物都会显著增加5-羟色胺水平。
单胺氧化酶B(MAO-B)抑制剂则是常见的帕金森病治疗药物之一,MAO催化体内单胺类物质(包括多巴胺、5-羟色胺、去甲肾上腺素等)代谢。MAO分为A、B两种亚型,其中负责纹状体多巴胺代谢的主要是MAO-B。司来吉兰、雷沙吉兰这类药物在小剂量时有较好的选择性,主要抑制MAO-B,减少纹状体多巴胺的降解,起到治疗PD的作用。但剂量过大时,就会失去选择性,不光抑制MAO-B,还抑制MAO-A,在减少多巴胺降解的同时,也增加5-羟色胺的水平[1, 8]。另外,和其他增强5-羟色胺的药物联用时,两种机制共同作用下,也会显著增加5-羟色胺水平[8]。这两种情况突触间隙里5-羟色胺过量,过度激活突触后膜上的5-羟色胺受体,就导致了5-羟色胺综合征发生。
虽然由MAO-B抑制剂和SSRIs联用引起的5-羟色胺综合征严重且最为常见[9],但需要注意的并不仅是这两种药物。理论上所有增强5-羟色胺能的药物都有可能引起5-羟色胺综合征,包括曲普坦类[10]、阿片类[11]、利奈唑胺[12]等均有过相关报导,我们将其中较为常见的整理如下(表1):
5-羟色胺综合征如何诊断?
5-羟色胺综合征有Sternbach、Radomski等多套诊断标准,其中敏感性、特异性都比较高的是Hunter标准(表2):
5-羟色胺综合征主要的鉴别诊断是抗精神病药物恶性综合征(Neuroleptic malignant syndrome,NMS),NMS是由抗精神病药物,如氟哌啶醇、氯丙嗪、奥氮平等阻断多巴胺受体引起的,两者症状相似,都会出现精神异常、发热、出汗。主要区别在于5-羟色胺综合征多持续不超过24h,而NMS病情发展长达数天到数周。症状上5-羟色胺综合征出现阵挛、震颤、呕吐、腹泻,NMS则表现为严重的运动迟缓、铅管样肌强直[9, 14]。
5-羟色胺综合征如何处理?
一旦发生,应立刻停用5-羟色胺能药物,观察生命体征并予以吸氧、补液等支持治疗,发热者予以物理降温,激越或痉挛者可以使用苯二氮卓类药物镇静,一般症状较轻的24h内就可以恢复。中重度患者则可能还需要使用5-羟色胺受体拮抗剂,目前较多使用的是赛庚啶,推荐起始12mg口服,之后每小时2mg直到起效[3]。
5-羟色胺综合征如何预防?
5-羟色胺综合征重在认识和预防,要尽可能避免多种5-羟色胺能药物联用,特别是常见的MAOIs、SSRIs、SNRIs、TGAs、阿片类、曲普坦类这些药物。如果需要使用则应该注意药物洗脱期。SSRIs中氟西汀半衰期最长,加上其代谢产物半衰期可长达2.5周,因此,一般认为氟西汀停用5-6周后才可以使用MAOIs,而西酞普兰、帕罗西汀、舍曲林等半衰期较短,需要停药后至少2周,司来吉兰的药物洗脱期也在2周左右[15]。
总之,5-羟色胺综合征是一种由于用药引起的,导致5-羟色胺受体过度激活,影响精神状态和生理功能,严重时可能致命的疾病。尽管多种药物都可能引起,但对神经科医生来说,尤其要注意避免MAO-B抑制剂(司来吉兰,以及即将上市的雷沙吉兰)与SSRIs、SNRIs、TGAs等几类药物联用,以防止5-羟色胺综合征的发生。
原文
声明:本站所有文章资源内容,如无特殊说明或标注,均为采集网络资源。如若本站内容侵犯了原著者的合法权益,可联系本站删除。